L’audition comme la vue et les autres sens, contribue aux relations de votre bébé avec son environnement et participe à son développement.
Un bébé sur 1 000 naît en France avec un trouble de l’audition. A l’âge de 2 ans, 1 enfant sur 800.
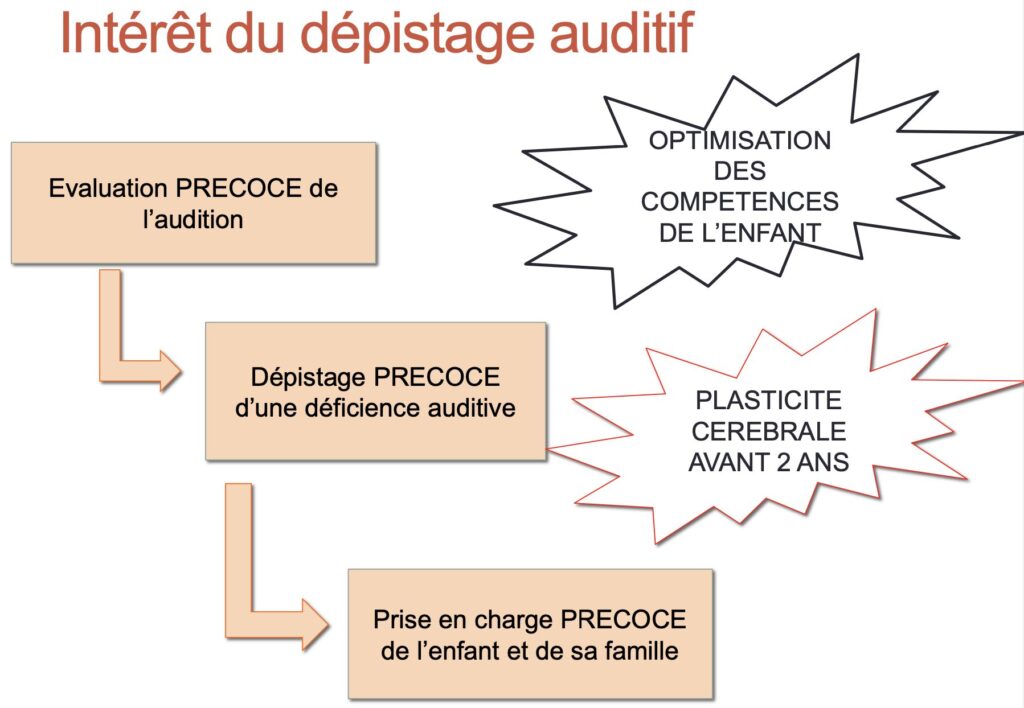
Le dépistage en maternité de la surdité est recommandé en France depuis 2012. Il a pour but de déceler précocement la majorité des troubles de l’audition qui pourraient nécessiter un accompagnement adapté.
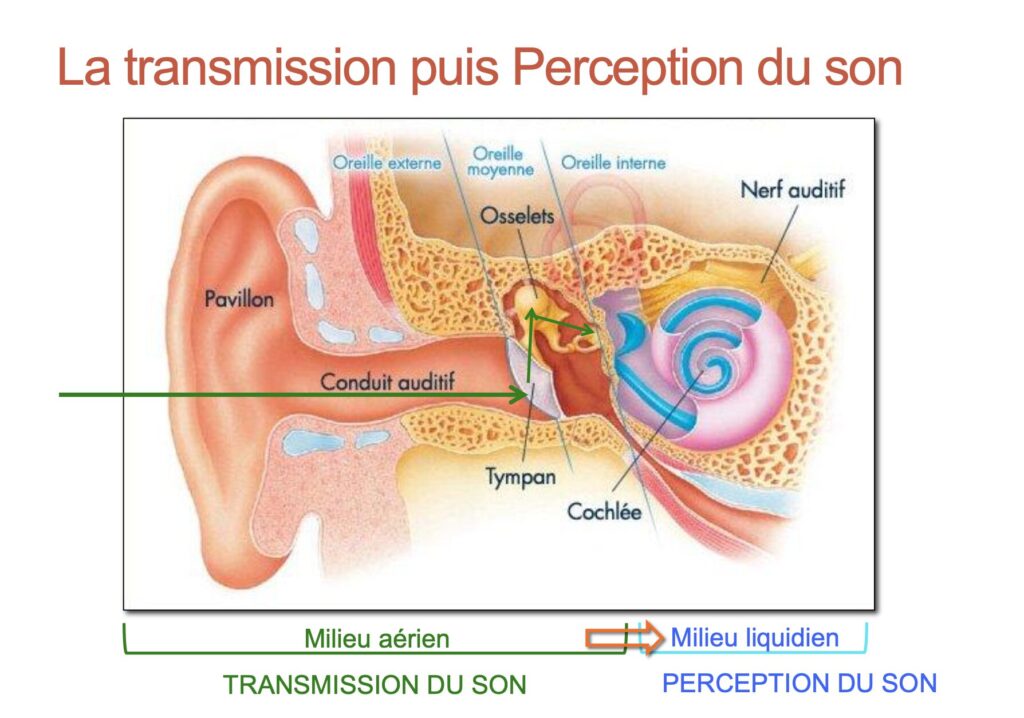
Point sur le mécanisme de l’audition
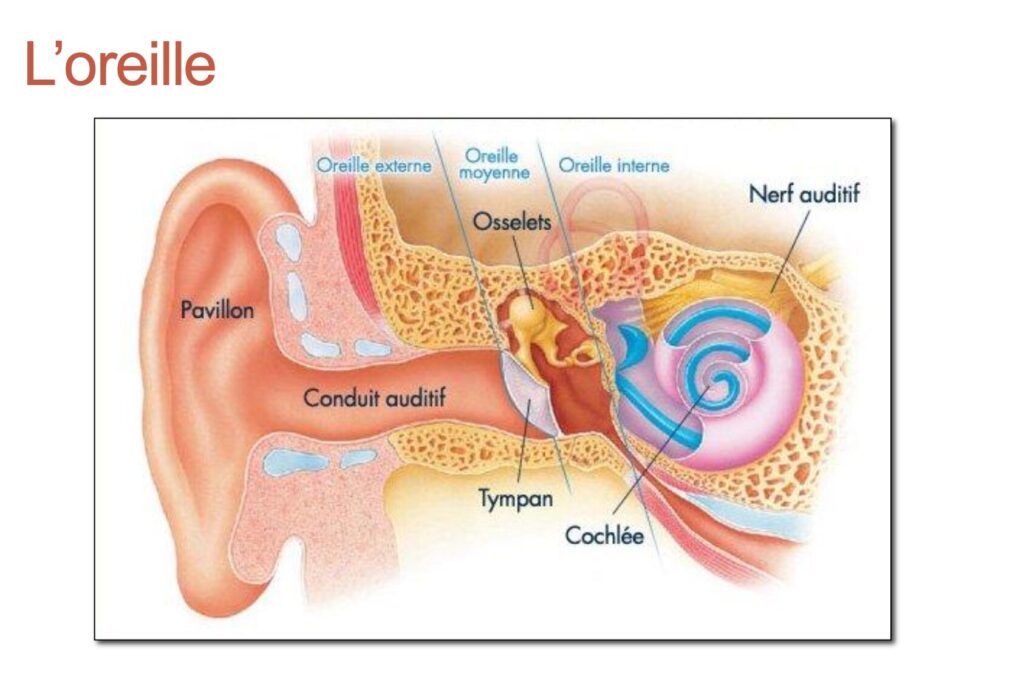
L’oreille comprend plusieurs parties :
- L’ oreille externe : pavillon et conduit auditif externe
- L’oreille moyenne : caisse du tympan, séparée du conduit auditif externe par le tympan et de l’oreille interne par les fenêtres ronde et ovale. La caisse est traversée par la chaîne des osselets et communique avec l’arrière-fond des fosses nasales par la Trompe d’Eustache.
- L’oreille interne, dans laquelle se trouvent les cellules sensorielles auditives (cellules ciliées internes) en contact avec les dendrites du nerf auditif.
- Les voies auditives centrales conduisent le message auditif au niveau du cerveau.
FONCTIONNALITE
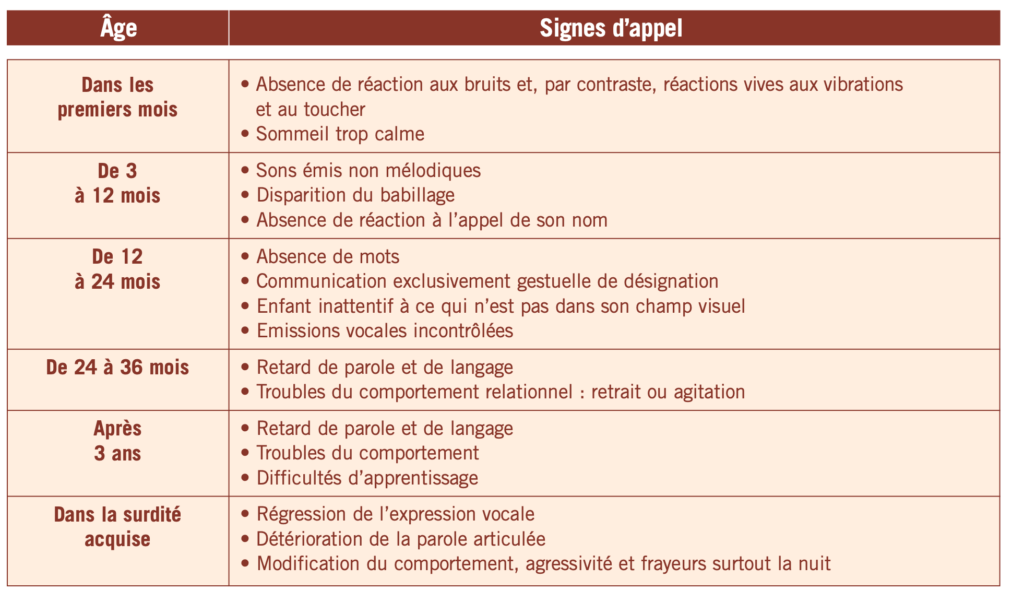
SIGNES DEVANT ALARMER LES PARENTS SUR POSSIBLE TROUBLE DE L’AUDITION
- Quantifier la perte auditive
Degré de perte auditive : Le calcul de la perte auditive se fait sur les quatre fréquences conversationnelles : 500, 1 000, 2 000 et 4 000 Hertz (Hz) de la meilleure oreille.
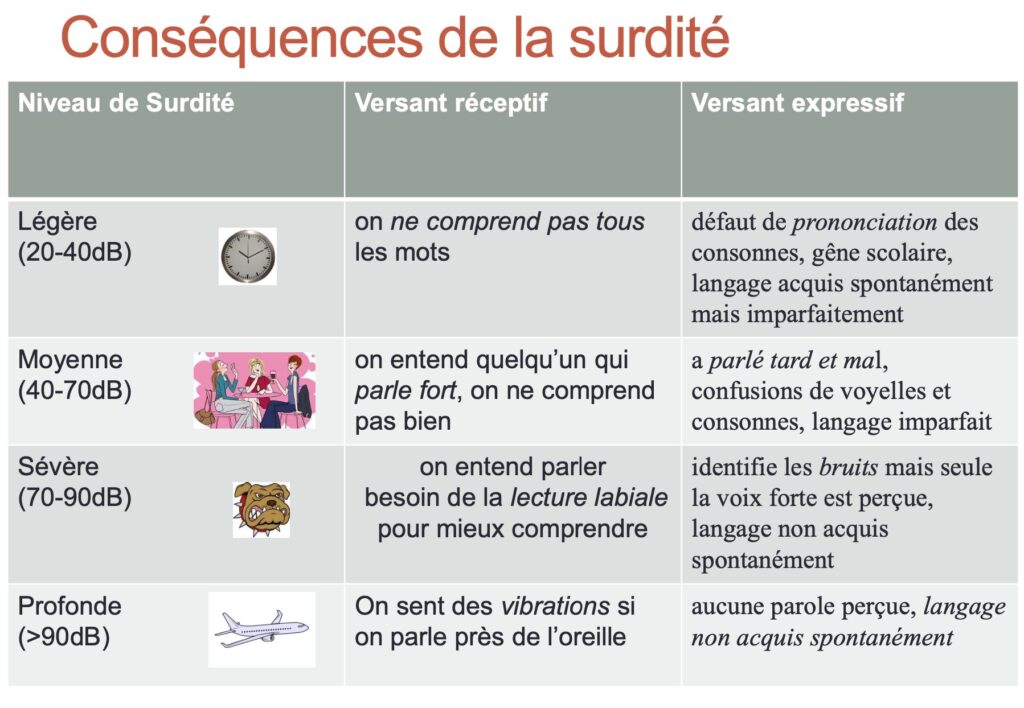
- Légères (perte auditive de 21 à 40 décibels (dB)), certains éléments phonétiques échappent à l’enfant et la voix faible n’est pas correctement perçue. Les enfants atteints de déficience auditive légère peuvent rencontrer des difficultés dans leur développement cognitif et l’accomplissement de leur scolarité,
- Moyennes (perte de 41 à 70 dB) où la parole n’est perçue que si la voix est forte. L’enfant présente des troubles du langage et de l’articulation importants : c’est la compréhension lacunaire. Entre 55 et 70 dB de perte, les enfants perçoivent la voix normale sans en comprendre le sens,
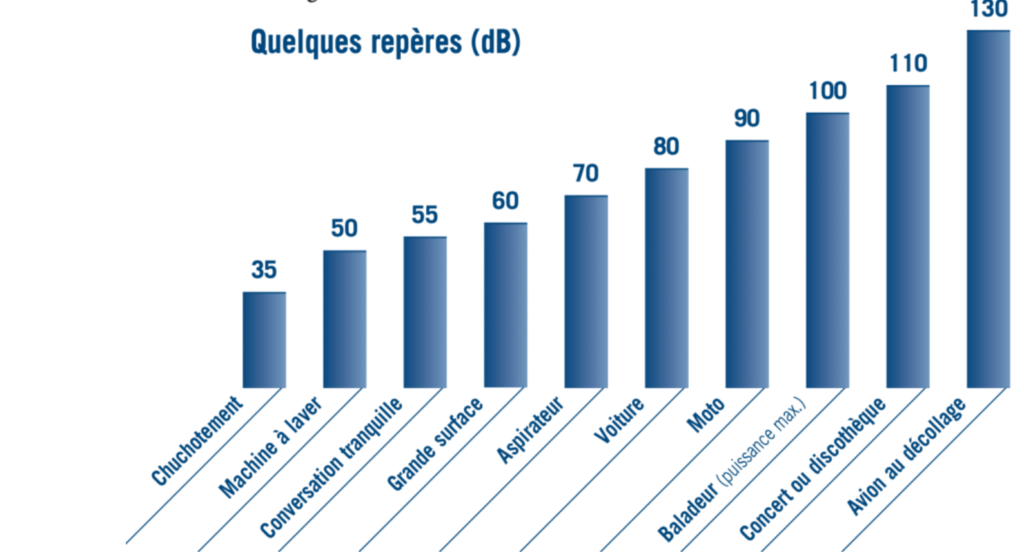
- Sévères (perte de 71 à 90 dB) où rien n’est perçu sauf à forte intensité ; 80 dB représente le volume sonore d’une rue bruyante. Certains enfants entendent la voix à forte intensité mais n’en comprennent pas le sens. Il n’y a pas d’élaboration de langage intelligible spontanément,
- Profondes (perte supérieure à 90 dB) où rien n’est perçu même à voix forte ; 100 dB est le bruit du marteau piqueur. L’enfant n’a aucune perception de la voix et aucune idée de la parole.
2. Les organes affectés
Les organes de transmission du son : oreille externe et oreille moyenne,
Les organes de perception du son : oreille interne essentiellement, plus rarement système auditif central.
3. Les mécanismes étiologiques en fonction de l’âge de l’enfant
- Surdités congénitales génétiques, à transmission dominante ou récessive. Elles peuvent être isolées, otologiques pures ou associées, constituant un élément d’un syndrome polymalformatif.
- Surdités congénitales liées à une atteinte pendant la vie intra-utérine, soit virale (rubéole, cytomégalovirus), soit toxique (aminosides), mais d’autres agents sont également invoqués avec moins de preuves.
- Surdités périnatales, liées à l’anoxie cérébrale, à l’hyperbilirubinémie sévère…
Chez l’enfant plus grand, outre les causes précédentes, qui ont pu passer inaperçues :
- Surdités de transmission : otites séreuses principalement. Les surdités de transmission donnent une atteinte de moyenne importance, de l’ordre de 20 à 40 dB et sont souvent plus difficiles à dépister. Le risque est de méconnaître une surdité de perception sous jacente ou une malformation des osselets, sources de surdité permanente.
- Surdités de perception : infectieuses (méningite purulente), toxiques, tumorales, traumatiques.
L’oreille interne est mature bien avant la naissance, même prématurée, mais les voies auditives vont évoluer au cours des premières années de vie, ce qui explique que les Potentiels Evoqués Auditifs (PEA) de l’enfant ne sont pas identiques à ceux d’un adulte.
Dépistage à la maternité
Le dépistage des troubles de l’audition ne s’arrête pas au dépistage néonatal. En effet celui-ci ne peut repérer que les surdités importantes. Il reste à repérer les surdités plus légères et surtout les surdités qui n’apparaissent que plus tard au cours de la vie de l’enfant.
Tout diagnostic de déficit auditif doit conduire à une prise en charge spécifique.
Lors de votre séjour à la maternité, il vous sera proposé un test pour vérifier l’audition de votre bébé. Ce test n’est pas douloureux. Il se pratique sans médicament ni anesthésie. Il est réalisé dans un endroit calme, à un moment où le bébé ne pleure pas.
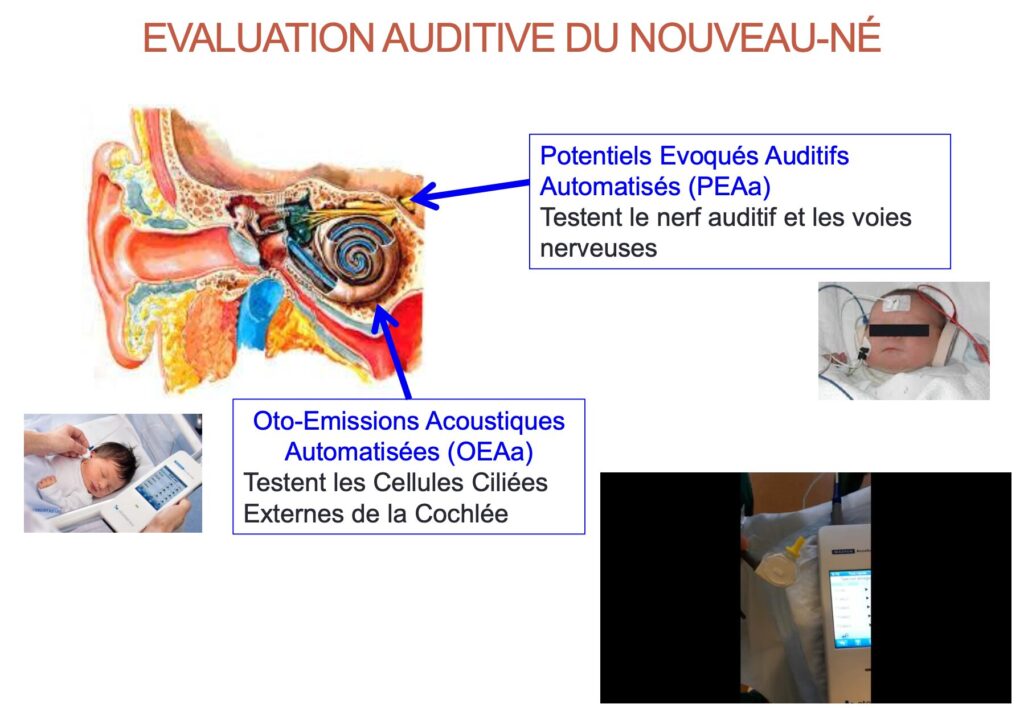
Les outils utilisés sont les otoémissions acoustiques (OEA) et les potentiels évoqués auditifs automatisés (PEAa). Il s’agit de repérer les surdités congénitales moyennes à profondes, uni ou bilatérales.
– OEA: on place une petite sonde dans l’oreille. Attention cela ne permet pas de repérer les surdités de cause neurologique.
– PEA c’est le TEST DE REFERENCE car dépiste tous types de surdité. On place une sonde ou des électrodes sur la peau du bébé et on recueille les réponses auditives. Test bien plus intéressant que les OEA.
Si le test n’est pas concluant il faut refaire le test. Recontrôler le test vers un ORL et si le remets n’est pas bon on oriente l’enfant vers un CDOS (centre de diagnostic et d’orientation de la surdité).
FACTEURS DE RISQUE DE PATHOLOGIE DE L’OREILLE
| Antécédents familiaux | • Les antécédents familiaux de surdité : prothèse auditive avant l’âge de 50 ans |
| Antécédents personnels, à la naissance ou en période néonatale | Prématurité( < à 32 semaines ++) Complication cérébrale de la prématurité Faible poids de naissance ( < 2000g) Infirmité motrice cérébrale, troubles neuromoteurs Anomalies chromosomiques( trisomie 21 ; micro délétion 22q11) Craniosténoses et malformations de la face Embryofoetopathies (TORCH) Exposition in utero aux toxiques et/ou à l’alcool et/ou au tabac Hyperbilirubinémie Infection grave ou traitement possiblement ototoxique (aminosides…) |
| Antécédents personnels en dehors de la période néonatale | Anoxie périnatale Infections graves : méningites purulentes (pneumocoque, Haemophilus, méningocoque) Traumatismes du rocher Otites à répétition |
DEPISTAGE
Tests simples de dépistage réalisables en pratique courante en dehors de la période néonatale
Différents tests de dépistage peuvent être réalisés, en audiométrie vocale (tests utilisant la voix) ou tonale (tests utilisant des instruments sonores). Ils peuvent être utilisés en champ libre (les deux oreilles sont testées simultanément) ou au casque par voie aérienne (ce qui permet de tester séparément chaque oreille).
Veiller aux conditions d’examen : local silencieux, enfant calme, n’ayant ni faim, ni sommeil, assis sur les genoux du parent. Les stimulations sonores doivent être brèves, émises en dehors du champ visuel de l’enfant, en commençant par les sons d’intensité faible (épuisement de la réaction). Informer la personne qui tient l’enfant sur ses genoux afin qu’elle ne réagisse pas par une stimulation tactile qui perturberait l’interprétation du test. Le médecin aura appris à connaître l’intensité de sa voix chuchotée (à l’aide d’un sonomètre).
1. Les sources sonores
On recherche le réflexe acoutrope ou réflexe d’orientation investigation.
Il peut être manifeste avec une rotation complète de la tête et du tronc ou plus discret, marqué par une simple déviation du regard vers la source du bruit.
Les réactions d’attention : mimique de surprise, arrêt de la motricité spontanée, modification du rythme respiratoire, existent dès la naissance, mais sont difficiles à interpréter. Le réflexe acoutrope est plus évident, mais il n’existe qu’à partir de 6 mois. L’important est l’existence d’une réaction en réponse au stimulus sonore, quelle qu’en soit l’intensité ou la diffusion. A l’inverse, l’absence de réponse n’est pas synonyme de surdité. Les faux négatifs sont possibles.
Les boîtes de Moatti testent les fréquences : aiguës, médium aiguës, médium graves et graves à une intensité de l’ordre de 60 dB à 2 mètres.
Le Sensory Baby Test délivre des sons aigus ou graves à une intensité de l’ordre de 35 dB à 20-30 cm.
Plus l’enfant est jeune, plus l’intensité des sons nécessaires pour obtenir une réponse est élevée : de l’ordre de 80dB à 2 mois, 60 dB à 4 mois, 40 dB à 6 mois. L’idéal est de disposer de sources sonores qui ont été calibrées tant en intensité que dans la composition de leur spectre fréquentiel.
2. Les tests à voix nue
A 24 mois : prénom et mots familiers
L’examinateur placé à 40 cm de l’oreille de l’enfant, hors de sa vue, appelle l’enfant par son prénom en chuchotant. L’émission vocale doit se faire sans vibration laryngée, uniquement par participation des structures buccales et en cachant les lèvres. La réaction est celle décrite plus haut. En cas de non-réponse, un nouvel essai est pratiqué en élevant la voix : voix normale, puis voix forte.
A 36 mois : imagier
On peut, chez l’enfant plus grand, utiliser un imagier et demander, en chuchotant, à l’enfant de montrer le poisson, le canard, etc… en veillant à ce que l’enfant ne puisse s’aider de la lecture labiale. Il faut s’assurer, avant de commencer le test, que l’enfant connaît les images proposées, même s’il ne peut encore en prononcer correctement le nom.
3. Audiométrie vocale de dépistage
Audio 4, à partir de 4 ans : dépistage des surdités moyennes ou sévères par audiométrie fréquentielle à l’aide de planches de mots/images.
Les mots/images ont été choisis selon les fréquences de perception optimale des phonèmes les composant et appartiennent au langage courant de l’enfant de 4 ans. Les images sont facilement reconnaissables.
Le pré-test à voix haute vérifie que l’enfant connaît les mots et les images. Nombre d’erreurs < 2 par liste : enfant normalement entendant.
Le testeur, debout derrière l’enfant à une longueur de bras (40 cm) énonce à voix chuchotée faible (35 dB) les mots que l’enfant désigne sur une planche de 10 images.
Le test peut se faire pour les deux oreilles et pour chaque oreille séparément.
Nombre d’erreurs ≥ 2 par liste : on précise le champ fréquentiel en utilisant une liste complémentaire choisie dans le champ fréquentiel étroit correspondant à celui de l’erreur : si plus d’une erreur persiste l’enfant est adressé au spécialiste pour diagnostic.
4. Audiométrie tonale de dépistage
- Elle permet, à l’aide d’un casque, de quantifier les seuils auditifs de chaque oreille.
- En l’absence de cabine insonorisée, il faut tenir compte du bruit ambiant.
- Les fréquences de 500, 1 000, 2 000, 4 000 Hz sont utilement explorées.
- L’enfant indique par un geste s’il entend le son.
- On peut considérer que l’enfant qui entend des sons de 30 dB dans des conditions habituelles d’examen entend correctement.
- L’enfant devient capable de latéraliser le son entre quatre et cinq ans
5. Tympanométrie
La courbe de tympanométrie normale a la forme d’un toit de pagode. En cas d’épanchement dans la caisse du tympan, elle est plate. Cet examen n’a pas pour but de dépister une baisse d’audition, mais une éventuelle otite séreuse.
La baisse d’audition due à une otite séreuse est très variable, de 5 à 40 dB. Les résultats ne peuvent être interprétés qu’après une otoscopie vérifiant l’absence de bouchon de cérumen.
Une tympanométrie normale n’élimine pas une surdité de perception.